Diabetes mellitus (DM) je hronična metabolička bolest. Glavna karakteristika dijabetesa je hronično povišen nivo glukoze u krvi, ali poremećeni su metabolizam proteina, masnoće i šećera u organizmu. U osnovi razvoja dijabetesa su nedostatak insulina, nedovoljna osetljivost organizma na insulin (insulinska rezistencija) ili njihova kombinacija.
Glukoza je šećer koji predstavlja naš glavni izvor energije. Zahvaljujući metaboličkim procesima, kompleksni šećeri, proteini i masti se razgrađuju na svoje osnovne komponente koje se mogu spojiti u molekulu glukoze. Višak energije se u vidu glikogena (vrsta šećera) skladišti u jetri i mišićima, ili u obliku masti u masnom tkivu. Jetra je glavni organ u kojem se odvija proces stvaranja glukoze. Transport glukoze iz jetre do ćelija kojima je potrebna odvija se putem krvi. Snižen nivo glukoze u krvi zove se hipoglikemija, a povišen nivo glukoze u krvi zove se hiperglikemija. Povišen nivo glukoze u krvi daje signal pankreasu (gušterači) da u krvotok oslobodi insulin.
Insulin je hormon koji stvaraju ćelije endokrinog pankreasa. One čine manje od 5% cijelog pankreasa, ostatak stvara enzime za varenje hrane u crijevima. Insulin pospješuje prelazak glukoze iz krvi u ćelije. Povećan ulaz glukoze u jetru i masno tkivo znak je da glukozu treba skladištiti, a zaustaviti njenu sintezu. Skladištenje glukoze vrši se u jetri u vidu glikogena ili u masnom tkivu u vidu masti. Povećan ulaz glukoze u mišiće dovodi do stvaranja glikogena i proteina. Dakle, nivo glukoze u krvi (GUK) utiče na metabolizam ugljenih hidrata, masti i proteina u organizmu. Činjenica da ove tri grupe makronutrijenata učestvuju u izgradnji našeg organizma, ali i snabdijevanju energijom, objašnjava zašto nekontrolisan nivo glukoze u krvi dovodi do poremećaja svih organskih sistema.
HbA1c (hemoglobin A1c ili glikoziliran hemoglobin) je protein u crvenim krvnim zrncima vezan za glukozu. Životni vijek crvenih krvnih zrnaca je 3 mjeseca. Zato nam određivanje HbA1c daje informaciju o prosječnom nivou glukoze u krvi u posljednja 3 mjeseca. Mjerenje nivoa glukoze u krvi pruža informaciju samo o trenutnom stanju u organizmu. Prosječan tromesečni nivo glukoze je značajan jer na njega utiču povremeni porasti i padovi GUK. Cilj kontrolisanja dijabetesa je provođenje što više vremena u željenom opsegu nivoa glukoze u krvi, jer i hipoglikemija i hiperglikemija mogu imati trajne posljedice.
Opšta formula za izračunavanje prosječnog nivoa glukoze u krvi iz HbA1c je (HbA1c x 2) – 6.
Na osnovu načina njegovog razvoja, razlikujemo nekoliko vrsta dijabetesa.
Dijabetes tip 1 je autoimuna bolest koja se može javiti u bilo kojoj životnoj dobi, ali se najčešće javlja kod djece. Imuni sistem napada sopstvene ćelije pankreasa koje luče insulin što dovodi do potpunog nedostatka insulina.
Dijabetes tip 2 nastaje pretežno kod odraslih. Posljedica je insulinske rezistencije. Neosjetljivost organizma na insulin dovodi do njegove povećane sinteze u pankreasu. Dugotrajna povećana sinteza iscrpljuje ćelije pankreasa i postepeno dolazi do njihove nemogućnosti da stvaraju insulin. Tako insulinska rezistencija dovodi do nedostatka insulina u organizmu.
Gestacijski dijabetes melitus je dijabetes koji nije bio prisutan prije trudnoće. Javlja se u drugom ili trećem trimestru, a u većini slučajeva prolazi nakon porođaja. Žene koje su imale gestacijski dijabetes imaju veće šanse od razvoja dijabetesa tip 2.
Postoje i specifične vrste dijabetesa koje se javljaju nešto rjeđe. Uzroci su razni – endokrine bolesti, cistična fibroza, upotreba lijekova protiv HIV-a ili nakon transplantacije organa.
Predijabetes se može definisati kao stanje povišenog nivoa glukoze u krvi koje i dalje nije dovoljno da bi se postavila dijagnoza dijabetesa. Ukoliko se na vrijeme ne koriguju faktori koji dovode do ovog povećanja GUK, predijabetes može preći u dijabetes.
Testiranje na dijabetes i predijabetes preporučuje se za sve odrasle osobe sa indeksom tjelesne mase ≥25kg/m2 koji imaju jedan ili više faktora rizika za razvoj dijabetesa. Indeks tjelesne mase je odnos tjelesne mase i visine. On može poslužiti za okvirno određivanje poželjne tjelesne mase, ali treba imati na umu da na ovu vrijednost utiče mnogo više faktora od visine. Za starije od 45 godina se testiranje preporučuje bez obzira na faktore rizika. Ako su rezultati uredni testove treba ponoviti za najmanje 3 godine, odnosno 1 godinu kod prisustva faktora rizika.
Faktori rizika za razvoj dijabetesa:
- HbA1c ≥ 5,7%, poremećena glukoza natašte ili poremećena tolerancija glukoze na prethodnom testiranju
- Porodična istorija dijabetesa
- Istorija bolesti srca i krvnih sudova
- Žene sa dijagnozom gestacionog dijabetesa ili sindromom policističnih jajnika
- Povišen krvni pritisak (≥ 140/90 mmHg ili osobe na terapiji za hipertenziju)
- Snižen HDL i povišeni trigliceridi
- Fizička neaktivnost, teška gojaznost

S obzirom da je dijabetes bolest koja pogađa cijeli organizam, neophodno je pratiti opšte stanje, a ne samo nivo glukoze u krvi. Treba postaviti ciljne vrijednosti HbA1c, krvnog pritiska, masnoće i glukoze u krvi. Ove vrijednosti nisu iste za sve oboljele od dijabetesa. Na njih utiču životna dob, prisustvo drugih bolesti i faktora rizika za razvoj pojedinih oboljenja.
Simptomi
Hiperglikemija je stanje kada je nivo glukoze u krvi povišen preko 7 mmol/L natašte odnosno preko 11.1 mmol/L 2h nakon obroka. Kod osoba sa dijabetesom mogu se tolerisati i nešto više vrijednosti GUK, u zavisnosti od životne dobi i opšteg zdravstvenog stanja. Rani simptomi hiperglikemije su poznati i kao 3P: polidipsija, polifagija i poliurija, odnosno povećana žeđ, povećana glad i učestalo mokrenje. Takođe se javljaju zamagljen vid, glavobolja i suhoća usta. Kada hiperglikemija traje duže javljaju se gubitak tjelesne mase, umor, povećana učestalost urinarnih i kožnih infekcija, kao i sporije zarastanje rana.
Hipoglikemija nastaje kada je nivo glukoze u krvi ispod 3,9 mmol/L. Što je nivo GUK niži to su simptomi izraženiji i osoba je u većoj opasnosti od gubitka svijesti. Simptomi hipoglikemije su glavobolja, vrtoglavica, pojačano znojenje, ubrzan rad srca, zamagljen vid, konfuzija, glad, drhtavica. Neophodno je brzo podizanje GUK uzimanjem 100 mL slatkog soka, 2 kockice šećera, 1 kašičice meda ili 1 narandže. U težim slučajevima ili kad je osoba bez svijesti daje se infuzija rastvora glukoze ili injekcija glukagona.
Komplikacije
Komplikacije odnosno pogoršanje zdravstvenog stanja uzrokovano dijabetesom može biti akutno i hronično. Akutne komplikacije nastaju naglo i to su su hipoglikemija, dijabetička ketoacidoza, hiperglikemija, laktatna acidoza. Prate ih simptomi opšte slabosti, stomačnih tegoba, promijenjenih mentalnih sposobnosti i često zahtijevaju hospitalizaciju. Obično su posljedica jako povišene ili jako snižene glukoze u krvi. Ove komplikacije najčešće se javljaju usljed nepridržavanja propisanoj terapiji za dijabetes i preskakanja obroka, ili u slučaju razvoja infekcija i drugih bolesti.
Hronične komplikacije dijabetesa posljedica su same bolesti odnosno loše regulisane tjelesne težine, nivoa glukoze i masnoće u krvi, krvnog pritiska, pušenja. Najčešće su posljedica oštećenja krvnih sudova. Kako su krvni sudovi prisutni u svim delovima organizma, tako se i komplikacije dijabetesa odražavaju na svaki sistem organa. Javljaju se progresivan gubitak vida, gubitak funkcije bubrega, oštećenje nerava, kardiovaskularne bolesti, srčani i moždani udar, veća sklonost infekcijama.
Metabolička memorija u dijabetesu se definiše kao dugotrajni štetni efekti prethodnog izlaganja hiperglikemiji koji ne nestaju normalizovanjem nivoa glukoze u krvi. To znači da je od velikog značaja da nivo glukoze u krvi što duže bude u željenom opsegu. Svako odstupanje od ciljnih vrijednosti glukoze u krvi nosi mogućnost za trajne posljedice koje smanjuju kvalitet života, pogotovo u starijoj životnoj dobi.
Dijabetesno stopalo je ozbiljna komplikacija dijabetesa koja se može sprečiti. Oštećenje nerava u stopalima usljed hiperglikemije dovodi do smanjene osjetljivosti u području stopala. Smanjena osjetljivost znači veću šansu da se sitne povrede poput posjekotina i žuljeva ne primete. Zbog oštećenja krvnih sudova smanjen je protok krvi kroz stopala što usporava proces zarastanja rana. Rane koje sporo zarastaju sklone su infekcijama. Dugotrajna infekcija, pogotovo ako se ne liječi jer nije na vrijeme uočena, oštećuje tkivo do te mjere da ono počinje da odumire – nastaje gangrena. Ako se gangrena na vrijeme na zaustavi jedina opcija je amputacija. Zato je izuzetno važno da se promjene na koži na vrijeme primijete i saniraju. Pravilan izbor obuće i čarapa koje neće vršiti pritisak na pojedine dijelove noge, redovno održavanje higijene nogu i svakodnevan pregled nogu osnova su prevencije dijabetesnog stopala.
Zbog veće sklonosti infekcijama za sve osobe sa dijabetesom preporučuje se vakcinacija protiv influence, tetanusa, difterije, pertusisa, pneumokoka, herpes-zostera, HPV-a i hepatitisa B. Vakcinaciju treba vršiti u skladu sa uzrastom osobe i preporukama zavoda za epidemiologiju.
Liječenje šećerne bolesti
Dijabetes se i dalje ne može izliječiti, ali uz redovnu samokontrolu glukoze u krvi i praćenje efikasnosti terapije, dijabetes ne mora biti strašna dijagnoza. Cilj liječenja dijabetesa je normalizacija nivoa glukoze u krvi prije i poslije obroka, održavanje željene tjelesne mase i sprečavanje razvoja komplikacija. Kod dijabetesa tip 2 bitne su i regulacija krvnog pritiska i masnoće u organizmu.
Zdrav ili zdraviji način života neophodan je za dobro kontrolisanje dijabetesa, ali i njegovo sprečavanje ili odlaganje kod osoba sa predijabetesom. Preporučuje se fizička aktivnost najmanje 3 dana sedmično i 3-5 uravnoteženih obroka dnevno. Kod osoba sa prekomjernom tjelesnom masom neophodni su smanjenje kalorijskog unosa i povećana fizička aktivnost. Smanjenje tjelesne mase je kod dijabetesa tip 2 djelimično povezano sa korekcijom insulinske rezistencije i poremećaja u sekreciji insulina.
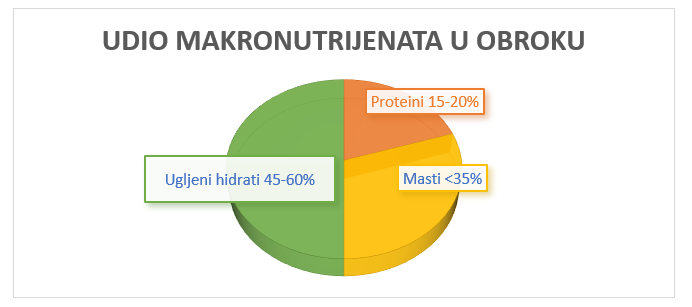
Cilj promjene načina ishrane nije u potpunosti izbaciti pojedine grupe namirnica već naći režim ishrane usklađen sa životnim navikama i potrebama organizma. Na ovaj način lakše se mogu postići poželjna tjelesna masa, nivo glukoze i masnoće u krvi kao i vrijednost krvnog pritiska.
Ne preporučuje se više od jednog alkoholnog pića dnevno za žene, odnosno dva alkoholna pića dnevno za muškarce sa dijabetesom. Istvoremeno uzimanje alkohola i insulina ili pojedinih lijekova za dijabetes može povećati rizik od hipoglikemije.
Djeca sa dijabetesom ili predijabetesom treba da budu uključena u najmanje 60 minuta fizičke aktivnosti dnevno. Za odrasle se preporučuje najmanje 150 minuta sedmično. Fizička aktivnost mogu biti šetanje, plesanje, vožnja biciklom. Za osobe u dobroj fizičkoj kondiciji i mlađe odrasle osobe može biti dovoljno i 75 minuta intenzivne fizičke aktivnosti sedmično.
Prestanak pušenja je univerzalna preporuka za sve osobe, a posebno je značajno za dijabetičare. I pušenje i dijabetes povećavaju rizik od ozbiljnih oštećenja srca i krvnih sudova.
Osnova terapije dijabetesa tip 1 je primjena insulina jer je njegov nedostatak uzrok razvoja ovog oblika šećerne bolesti. Insulini koji se koriste u terapiji dijabetesa imaju različitu brzinu i dužinu dejstva. Brzo i kratkodjelujući insulini imitiraju skok prirodnog insulina izazvan povećanjem nivoa glukoze u krvi nakon jela, zato se i koriste uz obrok. Dugodjelujući insulini korisni su za oponašanje bazalnog nivoa insulina u krvi tokom dana nevezano za obrok, ali i tokom noći.
Najozbiljnije neželjeno dejstvo primjene insulina jeste mogućnost hipoglikemije. Hipoglikemija se može izbjeći pravilnim doziranjem insulina. Posebno je značajno prilagoditi dozu brzodjelujućih insulina količini hrane koja se unosi nakon njihove primjene.
Usljed mogućnosti preraspodjele masnog tkiva na mjestima potkožne primjene insulina, neophodna je periodična rotacija izbora mjesta ubrizgavanja. Apsorpcija insulina sa ovakvih mjesta je promijenjena i ne mogu se predvidjeti brzina i dužina njegovog dejstva.
S obzirom da svakodnevno višestruko mjerenje nivoa glukoze u krvi i primjena insulina mogu biti zahtjevni, pogotovo kod djece, razvijeni su senzori za mjerenje glukoze i insulinske pumpe. Insulinske pumpe su prenosna medicinska sredstva koja su namijenjena za olakšanje primjene insulina. Sadrže rezervoar sa insulinom brzog dejstva i fiksirane su na kožu. Veličina im je dovoljno mala da se mogu sakriti ispod odjeće ili se njihovi dijelovi koji nisu fiksirani mogu nositi u džepu. Ručnim unosom nivoa šećera u krvi pumpa izračunava kolika je preporučena doza insulina i toliko ga ubrizgava. Ovim putem se izbjegava potreba za ručnim ubrizgavanjem insulina i broj uboda u kožu se smanjuje na samo 1 svaka 2-3 dana u zavisnosti od učestalosti zamjene infuzionog seta pumpe.
Glukozni senzor je medicinsko sredstvo za kontinuirano praćenje nivoa glukoze koje se obično nosi sa zadnje strane nadlaktice. Dio senzora je ispod kože i prati nivo glukoze, a dio iznad kože sadrži transmiter koji prikupljene podatke šalje na aplikaciju na mobilnom telefonu ili računaru. Senzor se obično mijenja svakih 7-14 dana, a rezultati mjerenja se mogu povezati sa insulinskom pumpom tako da ona sama na osnovu ovih podataka izračunava dozu insulina koju ubrizgava.
Kombinacija insulinske pumpe i senzora je posebno značajna za djecu sa dijabetesom tip 1, ali ova medicinska sredstva zajedno ili pojedinačno svakako mogu biti od koristi i odraslim osobama i kod dijabetesa tip 2.
U liječenju dijabetesa tip 2 u velikoj većini slučajeva započinje se sa oralnom terapijom lijekovima koji utiču na oslobađanje insulina i nivo glukoze u krvi. Loše kontrolisana glukoza u krvi uprkos redovnom uzimanju propisane terapije i umjerenoj ishrani znak je da terapiju treba promijeniti.
Kada je to neophodno u terapiju dijabetesa tip 2 uvodi se i insulin. Uvođenje insulina u terapiju dijabetesa tip 2 nije uvijek znak ulaska u završnu fazu bolesti ili pogoršanja stanja. Nekada je to jednostavno najbolji način da se organizmu pomogne u regulaciji nivoa glukoze u krvi.
Kao i sve hronične bolesti, dijabetes može dovesti do stresa i emocionalnog opterećenja pojedinaca. Važno je obratiti pažnju na simptome depresije, anksioznosti, a kod starijih od 65 godina i kognitivnog oštećenja. Organizam je cjelina i poremećaj na nivou jednog sistema organa utiče na cijelo tijelo. Redovno kontrolisanje fizičkog i psihičkog zdravlja i rana detekcija poremećaja jednako su važni kao i adekvatna kontrola bolesti. Živeti sa hroničnom bolesti nije lako, ali to ne znači da život hroničnih bolesnika mora biti lošiji od života zdravih osoba – samo je drugačiji.
mr ph. Tamara Devetak